Darmspiegelung (Koloskopie) – Wie ist der Ablauf? Was darf ich essen? Wie hoch sind die Kosten?
Die Darmspiegelung, in der Fachsprache Koloskopie genannt, dient der genauen Untersuchung des Dickdarms. Die Darmspiegelung spielt eine wichtige Rolle in der Vorsorge von Darmkrebs und in der Diagnostik von weiteren Erkrankungen, z.B. chronisch-entzündlichen Darmerkrankungen. Die Untersuchung wird von einem Arzt durchgeführt, der das Untersuchungsgerät (Koloskop) durch den After in den Darm einführt und Kameraaufnahmen von der Darmschleimhaut macht. Vor der Darmspiegelung muss der Patient mit Hilfe von Abführmitteln „reinigen“, damit der Arzt den Darm von innen beurteilen kann.
Das Wichtigste zur Koloskopie im Überblick:
- Die Darmspiegelung ist ein zentraler Baustein der Darmkrebsvorsorge.
- Regelmäßige Darmspiegelungen können das Risiko für Darmkrebs effektiv reduzieren.
- Auch bei chronisch-entzündlichen Darmerkrankungen gehören regelmäßige Darmspiegelungen zur Standarddiagnostik.
- Die Kosten für Darmspiegelungen zur Darmkrebsvorsorge werden alle zehn Jahre ab dem 55. Lebensjahr von den Krankenkassen übernommen.
- Alternativen zur Darmspiegelung sind häufig weniger aussagekräftig oder werden von den Krankenkassen nur in bestimmten Fällen bezahlt.
Wann wird eine Koloskopie durchgeführt?
Es gibt verschiedene Situationen, in denen eine Koloskopie ärztlich empfohlen und für notwendig betrachtet wird (Indikationsstellung):
- Im Rahmen der gesetzlichen Vorsorgeuntersuchungen wird die Koloskopie ab dem 55. Lebensjahr alle zehn Jahre empfohlen. Die Kosten dafür übernehmen die gesetzlichen Krankenkassen.
- Wenn Darmkrebs in der Familie bei Verwandten vorgekommen ist, wird schon früher die erste Darmspiegelung empfohlen: entweder ab dem 40.- 45. Lebensjahr oder spätestens zehn Jahre vor dem frühesten Krebserkrankungsalter in der Familie.
- Es gibt familiäre Tumorsyndrome, bei denen ein hohes Risiko für Darmkrebs besteht. Dazu gehören die familiäre adenomatöse Polyposis (FAP) oder das hereditäre, nicht polypöse Kolonkarzinom-Syndrom (HNPCC). Für Betroffene gibt es spezielle Tumorvorsorge-Programme mit häufigeren koloskopischen Untersuchungen.
- Patienten mit chronisch-entzündlichen Darmerkrankungen oder Verdacht auf solche oder Patienten mit ungewöhnlichen, andauernden Verdauungsbeschwerden oder Blut im Stuhl wird oft eine Koloskopie zur weiteren Abklärung angeboten.
- Patienten mit bereits diagnostizierter Colitis ulcerosa, einer Form von chronisch-entzündlicher Darmerkrankung, haben ein erhöhtes Darmkrebsrisiko. Sie können daher häufiger eine Darmspiegelung wahrnehmen. Dabei ist die Häufigkeit auch von Schwere und Ausdehnung der Entzündungen abhängig. Bei Morbus Crohn gelten ähnliche Standards, wenngleich für Morbus Crohn-Patienten kein erhöhtes Darmkrebsrisiko belegt ist.
- Wenn schon eine Darmkrebserkrankung in der Vorgeschichte besteht, gehören regelmäßige Kontrollkoloskopien zum Nachsorgeprogramm.
- Reizdarmsyndrome erhöhen nicht das Risiko für Darmkrebs. In der Abklärung von funktionellen Verdauungsbeschwerden wird aber in der Regel eine Darmspiegelung gemacht, um mögliche Ursachen der Verdauungsbeschwerden zu finden.
Wie bereite ich mich auf die Darmspiegelung vor?
Vor der Darmspiegelung erfolgt eine ärztliche Beratung mit Aufklärung über die Untersuchung sowie über notwendige Vorbereitungsmaßnahmen. Der Arzt muss über alle Medikamente, die regelmäßig eingenommen werden, informiert werden.
Der Darm muss vor der Koloskopie vollständig entleert sein. Ansonsten kann der Untersucher die Darmschleimhaut nicht oder nur unvollständig beurteilen. Dafür muss der Patient die Anweisungen des Untersuchers für die Darmreinigung folgen. Die Empfehlungen können von Untersucher zu Untersucher leicht variieren. In der Regel sollten ab etwa vier Tagen vor der Untersuchung keine Nahrungsmittel, die Körner oder Quellstoffe enthalten, aufgenommen werden. Dazu zählen auch körnerhaltige Früchte wie z.B. Kiwi und manche Beeren. Spätestens ab Mittag des Tages vor der Untersuchung darf keine feste Nahrung mehr aufgenommen werden. Klare Flüssigkeiten können getrunken oder als Brühe gelöffelt werden.
Am Abend vor der Untersuchung wird ein flüssiges Abführmittel getrunken sowie weiterhin viel klare Flüssigkeit getrunken. Die Abführmittel haben Namen wie „Klean Prep“ oder „Moviprep“. Der Arzt informiert darüber, mit welchem Abführmittel er arbeitet. Bereits über die Nacht kann vermehrter Stuhlgang einsetzen.
Auch am Morgen vor der Untersuchung wird nochmals das Abführmittel zugeführt sowie viel klare Flüssigkeit. Der Stuhlgang sollte dann allmählich in eine gelblich-klare Flüssigkeit übergehen.
Die Untersuchung selbst kann ambulant durchgeführt werden. Nach erfolgter Darmreinigung kann die Koloskopie erfolgen.
Wie ist der Ablauf und die Dauer einer Darmspiegelung ?
Die Dauer der Darmspiegelung beträgt in der Regel 15 bis 30 Minuten. Bei schlechten Untersuchungsbedingungen oder Auffälligkeiten kann die Untersuchung auch mehr Zeit beanspruchen. Darmspiegelungen werden häufig ambulant in einer Praxis (Internist, Gastroentereologe) oder auch stationär im Krankenhaus durchgeführt.
1. Vorbereitung der Darmspiegelung
Zu Beginn der Untersuchung wird im Bett liegend die Links-Seitenlage eingenommen. Auf Wunsch kann vor der Untersuchung ein Beruhigungsmittel gegeben werden, das die Untersuchung für den Patienten angenehmer machen kann. Unmittelbar vor der Untersuchung wird ein venöser Zugang gelegt. Über diesen Zugang wird kurz vor Beginn der Darmspiegelung ein kurzwirksames Betäubungsmittel (Anästhetikum) verbreicht, dadurch bekommt man von der Darmspiegelung kaum etwas mit. Dies macht die Untersuchung angenehmer. Es wirkt auch muskelentspannend, was es für den Untersucher einfacher macht und die Aussagefähigkeit der Ergebnisse erhöht. Der Betroffene kann sich hinterher nicht mehr oder kaum an die Untersuchung erinnern.
2. Beginn der Darmspiegelung
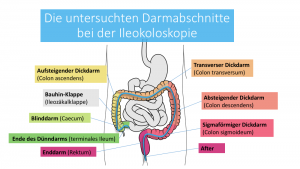
Der Patient liegt auf der Untersuchungsliege in Seitenlage. Der Untersucher wird mit Hilfe von Vaseline oder einem ähnlichen Gleitmittel den Untersuchungsschlauch einführen. Das Gerät wird auch Endoskop genannt. Der Schlauch ist etwa 1,5 m lang, an seinem Ende befindet sich eine Kamera. Neben der Kamera bietet es auch einen „Arbeitskanal“, durch den Instrumente ans Ende des Schlauches in den Darm geführt werden können.
Der Schlauch wird bis zum Übergang in den Dünndarm vorgeschoben und es wird Gas in den Darm geleitet (Luft oder Kohlendioxid), um diesen besser von innen begutachten zu können. Der Untersucher zieht den Schlauch wieder langsam zurück. Dabei betrachtet er die Darmschleimhaut genau.
Verdächtig sind z.B. kleine entzündliche Schleimhautläsionen oder kleine Schleimhautwucherungen (Polypen). Darmkrebs entwickelt sich fast immer aus Polypen, die über viele Jahre hinweg in bösartiges Gewebe entarten. Der Untersucher trägt Polypen mit Hilfe von Instrumenten, die er über den Arbeitskanal einführt, ab. Das abgetragene Gewebe wird anschließend feingeweblich (histologisch) untersucht.
3. Ende der Darmspiegelung
Die Untersuchung ist nach etwa 30 Minuten vorbei. Der Patient kann sich noch etwas ausruhen und sollte dann von einem Bekannten nach Hause gebracht werden. Autofahren ist für 24 Stunden nach der Untersuchung nicht möglich, weil die Beruhigungsspritze noch nachwirkt.
4. Nach der Darmspiegelung
Während der Untersuchung wird der Dickdarm durch das Endoskop mit Raumluft aufgeblasen, um die Sichtbedingungen zu verbessern. Die verbleibende Luft kann nach der Untersuchung Bauchschmerzen verursachen und zu vermehrtem Abgang von Winden (Flatus) führen. Es ist wichtig nach der Untersuchung, die Luft aus dem Darm entweichen zu lassen, um Bauchschmerzen vorzubeugen. Eine Alternative zur Verwendung von Luft als Gas zum Aufblasen des Darmes ist der Einsatz von Kohlendioxid. Der Vorteil darin besteht, dass Kohlendioxid deutlich besser über die Darmschleimhaut resorbiert wird und dadurch weniger Bauchschmerzen und Blähungen zurückbleiben nach der Untersuchung.
Wann darf nach der Koloskopie wieder gegessen werden?
Nach der Untersuchung und nach Nachlassen der sedierenden Medikation darf der Patient wieder ganz normal essen und trinken, wie Appetit da ist.
Wann wird eine erneute Koloskopie durchgeführt?
In einer Nachbesprechung werden die Ergebnisse der Untersuchung mitgeteilt und eventuelle Konsequenzen besprochen. Bei der normalen Darmkrebsvorsorge wird die nächste Kontrollkoloskopie erst nach zehn Jahren durchgeführt.
Wer übernimmt die Kosten für die Koloskopie?
Die Kosten für die Koloskopie werden von der Krankenversicherung getragen, wenn die Untersuchung medizinisch begründet war. Es sollten keine Kosten auf den Patienten zukommen. Falls es Probleme mit der Kostenübernahme geben könnte, muss der Arzt darüber aufklären, sodass die Kostenübernahme noch im Vorfeld der Untersuchung geklärt werden kann. Ab dem 55. Lebensjahr hat jeder die Möglichkeit, im Rahmen der Darmkrebsvorsorge alle zehn Jahre eine Koloskopie vornehmen zu lassen.
Warum ist die Koloskopie sinnvoll?
Koloskopien dienen in erster Linie der Darmkrebsvorsorge und der Diagnosesicherung bei chronisch-entzündlichen Darmerkrankungen. Darmkrebs entsteht aus Darmschleimhautpolypen. Polypen sind gutartige Wucherungen der Darmschleimhaut, von denen einige sich über Jahre hinweg zu bösartigem Darmkrebs entwickeln können. Während der Koloskopie werden die Polypen abgetragen – die Darmkrebsvorstufen werden entfernt. Wenn sich bereits Darmkrebs entwickelt hat, wird dieser über die Koloskopie entdeckt, bevor er Symptome zeigt. Je früher der Krebs entdeckt wird, desto besser sind die Behandlungsmöglichkeiten. Da die Darmkrebsvorsorge mittels Koloskopie das Auftreten von Darmkrebs tatsächlich vermindern kann, ist die Koloskopie in den Leistungskatalog der gesetzlichen Krankenkassen aufgenommen worden.
Welche Alternativen zur klassischen Koloskopie gibt es?
Viele Patienten möchten eine Koloskopie vermeiden, weil die Vorstellung der Untersuchung sehr unangenehm ist. Wenn Patienten die Darmkrebsvorsorge mittels Koloskopie ablehnen, können alternativ Tests auf verstecktes Blut im Stuhl oder eine Koloskopie von Rektum und Sigmoid, den hintersten Darmabschnitten, erfolgen. Dabei wird nicht der gesamte Darm beurteilt, sodass die Aussagekraft geringer ist. Wenn Blut im Stuhl nachgewiesen wird, wird spätestens dann die Indikation zur Koloskopie gestellt.
Weitere Alternativen sind die Video-Kapselendoskopie und die MRT- oder CT-gestützte Koloskopie. Bei der Video-Kapselendoskopie wird eine kleine Kapsel mit integrierter Kamera geschluckt, die Aufnahmen vom gesamten Verdauungstrakt macht und am Ende ausgeschieden wird. Die Bilder werden dann ausgewertet. Die Kapselendoskopie kostet 1500 € oder manchmal auch mehr. Eine Kostenübernahme muss bei der Krankenkasse beantragt werden. Bei der MRT- oder CT-gestützten Koloskopie werden sehr genaue Aufnahmen im MRT oder CT vom Verdauungstrakt gemacht.
Zu beachten ist, dass bei beiden genannten Alternativen ebenfalls eine Darmreinigung mittels Abführmitteln erforderlich ist. Wenn Polypen entdeckt werden, wird spätestens dann eine Koloskopie erforderlich, da die Polypen sonst nicht abgetragen werden können.
Welche Ärzte führen Koloskopien durch?
Koloskopien werden von Gastroenterologen (Fachärzten für Innere Medizin mit Schwerpunkt Gastroenterologie) durchgeführt. Es gibt Praxen, in denen Koloskopien angeboten werden. Manchmal werden Koloskopien auch während eines stationären Aufenthaltes durchgeführt, wenn akute Beschwerden zur stationären Aufnahme geführt haben.
Welche Risiken hat eine Darmspiegelung?
Die Darmspiegelung ist eine risikoarme Untersuchungsmethode. Es kommt nur sehr selten zu Komplikationen. Vor der Darmspiegelung führt der Arzt eine Aufklärung über den Ablauf sowie die möglichen Risiken der Darmspiegelung durch. Die Komplikationsrate bei der therapeutischen Darmspiegelung liegt bei 0,4 Prozent (vier Komplikationen bei 1000 Behandlungen). Vor der Untersuchung ist es wichtig, dem Arzt mitzuteilen, ob blutverdünnende Medikamente eingenommen werden, eine Schwangerschaft oder einer Herz-/Lungenerkrankung vorliegt. Auch über Allergien gegenüber bestimmten Medikamenten und gegenüber Lebensmitteln (z.B. Soja) sollte der Arzt informiert werden. Gab es in der Vergangenheit schon einmal eine Magen- oder Darmperforation, sollte dies ebenfalls mitgeteilt werden.
Die häufigsten Risiken einer Darmspiegelung sind:
1. Blutungen durch Verletzung der Darmwand
Das Risiko beträgt 0,3 Prozent (drei Fälle bei 1000 Untersuchungen). Das Risiko ist bei Patienten, die blutverdünnende Medikamente einnehmen, erhöht. Deshalb ist es besonders wichtig abzuklären, welche Medikamente eingenommen werden. Auch bei Entfernung von Darmpolypen kann es zu leichten Blutungen kommen.
2. Perforation der Darmwand durch den Endsokop-Schlauch
Das Risiko eines Darmdurchbruchs (Perforation) liegt bei 0,06 Prozent (6 Fälle bei 10.000 Untersuchungen). Da die Spitze des Endoskops sehr dünn und flexibel ist und die Optik mittlerweile sehr klein ist kommt eine Perforation äußerst selten vor. Das Risiko einer Perforation erhöht sich durch Entzündung von Darmabschnitten, wie sie zum Beispiel bei chronisch entzündlichen Darmerkrankungen häufig vorkommen. Hier ist die Darmwand durch die Entzündung besonders sensibel und reißt schneller ein als bei Gesunden.
3. Allergische Reaktion durch das Beruhigungsmittel (Anästhetikum)
Es ist wichtig bestehende Allergien im Gespräch mit dem Arzt abzuklären. Dabei ist eine bestehende Allergie gegen Anästhetika besonders wichtig.
4. Kreislaufprobleme durch das Beruhigungsmittel (Anästhetikum)
Es kommt zu einer Verlangsamung der Atmung sowie zu einem Blutdruckabfall. Bestehende Herz-/Lungenerkrankungen sollten im Gespräch mit dem Arzt genannt werden.
Ist eine Koloskopie mit Schmerzen verbunden?
Viele Patienten empfinden die Koloskopie als unangenehm, einige haben dabei auch Schmerzen. Wer das vermeiden will, kann den Arzt um ein Beruhigungsmedikament oder Schmerzmittel bitten. Auf besonderen Wunsch kann die Darmspiegelung auch ohne Betäubung durchgeführt werden. Die Entscheidung treffen Arzt und Patient im Vorgespräch in Abghängigkeit vom Gesundheitszustand des Patienten.
Auch eine Kurznarkose ist möglich, sollte aber nur zum Einsatz kommen, wenn der Patient große Angst hat. Schließlich ist jede Narkose mit Risiken verbunden. Dazu wird kurz vor der Untersuchung über einen venösen Zugang ein kurzwirksames Narkosemittel (häufig Propofol) verabreicht. Die Wirkung tritt innerhalb von einer Minute ein und hält etwa zwei bis fünf Minuten an, da das Medikament schnell wieder abgebaut wird. Die meisten Patienten bekommen nichts von der Untersuchung mit.
Welche Krankheiten können durch die Darmspiegelung erkannt werden?
Während der Untersuchung begutachtet der Arzt die Darmschleimhaut der verschiedenen Darmabschnitte. Außerdem werden Fotos der verschiedenen Darmareale zu Dokumentationszwecken angefertigt. Der Untersucher achtet besonders auf Verengungen des Darms (Stenosen), die ein Hinweis auf einen Tumor liefern können. Außerdem können so krankhafte Veränderungen der Darmschleimhaut erkannt werden, wie zum Beispiel
- tiefreichende Defekte der Darmschleimhaut (Ulzera)
- Risse der Schleimhaut (Fissuren)
- Blutungen der Schleimhaut
- rötlich entzündete Schleimhaut, die Folge einer chronisch entzündlichen Darmerkrankung sein kann.
- Darmpolypen, die relativ häufig vorkommen werden begutachtet und entfernt
- Ausstülpungen der Darmwand (Divertikel), die sich entzünden können
Die mithilfe der Biopsiezange gewonnen Proben werden auf Ent__zündungszeichen__ hin untersucht. So finden sich bei chronisch-entzündlichen Darmerkrankungen oder der mikroskopischen Kolitis charakteristische Veränderungen. Beim Reizdarmsyndrom finden sich in den Gewebeproben keine typischen entzündlichen Veränderungen. Die entnommenen Gewebeproben dienen dem Ausschluss anderer Erkrankungen, so dass die Diagnose Reizdarmsyndrom gestellt werden kann.
Ist es auch möglich den Dünndarm zu untersuchen?
Der Dünndarm kann mit dem Endoskop im Rahmen einer regulären Koloskopie nicht gut erreicht werden. Der Dünndarm ist hierzu vor allem zu stark gewunden. Zur Beurteilung des Dünndarms wird deshalb häufig eine Kamer__a__kapsel (Kapselendoskop) geschluckt. Alternativ steht auch die sogenannte Ballonenteroskopie und die Pushenteroskopie zur Verfügung. Die Kamerakapsel ist nur etwas größer als eine Medikamentenkapsel (minimalinvasives Verfahren) und seit 2001 im klinischen Einsatz. Diese passiert das Darmsystem und inklusive dem Dünndarm. Dabei werden zweimal pro Sekunde Bilder mithilfe eines LED-Lichtblitzes aufgenommen. Anschließend können die Bilder ausgewertet werden. Die Aufnahmen werden hierzu über Funk an ein Speichergerät übertragen. Die Untersuchung des Dünndarms dient vor allem der Suche nach Blutungsquellen, Tumoren des Dünndarms und der Diagnostik von Morbus Crohn.
Vor der Untersuchung des Dünndarms können mögliche Blutungsquellen in anderen Darmabschnitten mithilfe der regulären Darmspiegelung sowie der oberen Endoskopie (Ösophagogastroduodenoskopie, ÖGD) ausgeschlossen werden. Bei der oberen Endoskopie werden die Speiseröhre (Ösophagus), der Magen (Gaster) sowie der Zwölffingerdarm (Duodenum) auf Veränderungen hin untersucht. In der Diagnostik des Reizdarmsyndroms spielt diese Untersuchungsmethode eine untergeordnete Rolle. Zum Untersuchen einer möglichen Dünndarmfehlbesiedlung etwa kommt hier eher ein Atemtest zum Einsatz.